Alzheimer (Malattia di Alzheimer)
La malattia di Alzheimer è stata descritta per la prima volta nel 1907 e fino agli anni '70 è stata considerata rara, oggi invece sappiamo che è una delle forme di demenza più diffuse nella popolazione.
Rappresenta il 55% di tutte le forme di demenza, con una prevalenza dall'1 al 6% nella popolazione a seconda dell'età.
Fattori di rischio
I fattori di rischio principali sembrano essere l'età (tendenzialmente colpisce sopra i 65 anni), il sesso (colpisce con maggiore frequenza il sesso femminile anche se il dato è fuorviante perché le donne vivono di più quindi in realtà uomini e donne sono colpiti con egual frequenza), la famigliarità (in un numero limitato di famiglie, la malattia di Alzheimer si presenta col carattere di malattia genetica dominante), i traumi cranici (ci sono fondati motivi per ritenere che una persona che ha ricevuto un violento colpo alla testa possa essere a rischio di ammalarsi di Alzheimer ed il rischio è maggiore se al momento del trauma la persona ha più di 50 anni e ha perso conoscenza subito dopo) e il basso grado culturale (questo a causa del ridotto numero di sinapsi tra i neuroni dei soggetti meno istruiti).
Patogenesi
Non si sa ancora esattamente quale sia la causa principale dell'insorgenza della malattia di Alzheimer, ma sono state fatte delle ipotesi.
Le due più accreditate sono quelle del danno dovuto ai radicali liberi e quella genetica.
L'ipotesi del danno da radicali liberi sostiene che un eccesso di superossido-dismutasi (SOD), un enzima codificato dal cromosoma 21, provocherebbe accumulo di radicali dell'ossigeno tossici per i neuroni. Questo potrebbe spiegare perché nei pazienti con la trisomia del cromosoma 21 (sindrome di Down), l'Alzheimer sia praticamente costante dopo i 35-40 anni.
L'ipotesi genetica sostiene che alcune mutazioni del gene che codifica per la proteina precursore dell'amiloide (APP) possono condurre alla formazione della proteina β amiloide, che si dispone in fibrille non solubili e quindi resistenti alla distruzione, dotate di neurotossicità.
Poiché il gene che codifica per APP si localizza sul cromosoma 21, anche questa ipotesi potrebbe spiegare la frequenza dell'Alzheimer nei pazienti affetti da sindrome di Down, che presentano quindi la trisomia del cromosoma 21.
Alterazioni macroscopiche e microscopiche
Nell'Alzheimer si verifica una degenerazione dei neuroni in diverse zone del cervello che portano quindi alla comparsa dei caratteristici sintomi.
I neuroni più colpiti dalla malattia che degenerano sono quelli della corteccia fronto-temporo-parietale, quelli piramidali dell'ippocampo e quelli che utilizzano recettori come l'acetilcolina, la noradrenalina e la serotonina (rispettivamente neuroni del nucleo di Meynert, del locus coeruleus e del rafe).
Dal punto di vista macroscopico si osserva una atrofia di entrambi gli emisferi cerebrali dei lobi frontali, temporali e parietali, i solchi e le scissure del cervello diventano più profonde e larghe.
Nei lobi frontali e temporali la corteccia cerebrale è ridotta del 30-40% del suo spessore. Alcuni nuclei sottocorticali sono ancora più colpiti da questa degenerazione e, visto che mandano informazioni in maniera diffusa alla corteccia, il fatto che degenerino contribuisce alla riduzione delle sinapsi fino al 50%.
A livello microscopico si possono osservare delle placche di sostanza amiloide e l'angiopatia congofila (la sostanza amiloide si colora intensamente con il rosso Congo), ovvero la presenza di sostanza amiloide nella parete muscolare dei vasi della corteccia cerebrale e in quelli delle meningi.
Clinica
Viene di solito distinta in 3 fasi ma c'è grande variabilità da paziente a paziente.
- Fase prodromica: subdola, lentamente progressiva, della durata di 6-12 mesi e caratterizzata da ansia, calo degli interessi, isolamento sociale, disturbi del sonno (insonnia, stato confusionale al risveglio, sonnolenza diurna), turbe della memoria di lieve entità, possibili ''black out'' con episodi demenziali transitori. Il paziente è consapevole di ciò e può andare in contro a depressione (diagnosi differenziale difficile con questa malattia).
- Fase neuropsichiatrica: è la fase di demenza conclamata, dura dai 3 ai 7 anni. Si caratterizza da un calo della memoria con amnesia retrograda (ovvero incapacità di memorizzare nuove informazioni), cui si aggiunge un deficit dell'attenzione, della concentrazione, della capacità critica e di giudizio. Il paziente si isola con scadimento del rendimento lavorativo e della vita familiare, diventa apatico, incapace di prendere iniziativa, adinamico, non si prende cura di sé. Inoltre compaiono disordini del linguaggio (logorrea, linguaggio ripetitivo, povero di concetti, sgrammaticato, uso di neologismi fino al mutismo demenziale), agrafia (incapacità di scrivere), acalculia (incapacità di fare semplici calcoli) e difficoltà a orientarsi. Possono comparire anche la sindrome di Reich (con afasia, agnosia, aprassia, agrafia e alessia, cioè incapacità di intendere la parola scritta, dovuta a perdita della comprensione per le lettere alfabetiche) e la sindrome di Kluver Buky (ritorno ai comportamenti infantili, quali la tendenza all'esplorazione manuale e orale degli oggetti, iperfagia, ipersessualità). Inoltre compaiono anche la tendenza al collezionismo, impulsività, aggressività, delirio e allucinazioni, alterazioni del ritmo sonno-veglia fino all'inversione (dormono di giorno e stanno svegli la notte), ''spinta verso casa'' (il paziente non riconosce più la propria casa e si mette alla ricerca).
- Fase neurologica: dura circa 1 anno e si hanno gravi turbe della memoria, incuria totale, mancato riconoscimento dei familiari. Il paziente non si muove (acinesia), se si muove lo fa molto lentamente (bradicinesia) e appare rigido nei movimenti (molto simile al Parkinson). Non si ha più il controllo delle proprie necessità fisiologiche, possono comparire i riflessi di suzione, prensione (tipici dei bambini piccoli) e si ha la sindrome adinamica terminale, con il paziente immobile, cachettico, raccolto in posizione fetale.
Se non intervengono cause di morte, il paziente passa nella fase terminale che dura meno di 6 mesi, in cui il paziente appare immobile, magrissimo e immunodepresso. Il decesso solitamente avviene per cause di comorbilità o infezioni intercorrenti.
Diagnosi
La diagnosi è essenzialmente clinica. Si ricorre all'anamnesi, ad alcuni esami di laboratorio e strumentali.
Anamnesi. Si indagano eventuali casi in famiglia di Alzheimer e si valuta la condizione mentale del paziente e la sua personalità.
Si ricercano disturbi psichiatrici, neurologici pregressi, si valutano esordio ed evoluzione del quadro clinico che in genere è graduale e progressivo nelle forme primitive, mentre è rapido e a scalini in molte forme secondarie (come nelle demenze su base vascolare).
Utili sono le valutazioni neuropsicologiche effettuate con il Mini Mental Test:
• orientamento (si chiede al paziente che giorno e, dove ci si trova);
• memoria a breve termine (si fanno vedere al paziente 3 oggetti, quindi gli si chiede di ripeterli);
• attenzione al calcolo (gli si chiede di sottrarre 7 ogni volta a partire da un dato numero);
• memoria di fissazione (si chiedono gli oggetti prima mostrati per vedere se li ricorda);
• linguaggio (si chiede al paziente di dare un nome ad alcuni nuovi oggetti, di ripetere frasi, di leggere, di scrivere).
Esami di laboratorio. Si richiede principalmente un emocromo con formula, transaminasi, azotemia, creatininemia, glicemia, triglicerideridemia, colesterolemia, VES, calcemia, eventuale dosaggio degli ormoni tiroidei, VDRL e reazione di Wassermann nel sospetto di neurolue. All'immunoelettroforesi, si nota un aumento di IgG e IgA, mentre sono diminuite le IgM.
Esami strumentali. ECG, EEG (vi è un rallentamento del ritmo α non patognomonico con aumento nella latenza dei potenziali evocati, mentre nelle fasi terminali può comparire attività delta in regione frontale), TC e RMN, che mostrano la riduzione del parenchima cerebrale, il peso dell'encefalo scende sotto il Kg (valore normale 1,2-1,4 Kg), con dilatazione compensatoria del sistema ventricolare e approfondimento di solchi e scissure cerebrali.
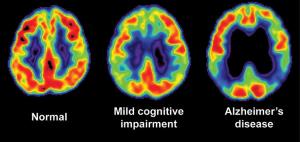
In alcuni casi si può ricorrere ad esami di medicina nucleare, esami cosiddetti funzionali perché indagano non tanto l'anatomia dell’organo in questione quanto la sua funzionalità. Si possono quindi eseguire una SPECT o una PET, che evidenziano alterazioni corticali di perfusione precoce in determinate zone del cervello.
Terapia
Purtroppo non esiste una terapia che guarisca da questa malattia, ma si cerca di rallentare il processo di degenerazione neuronale, rallentando il peggioramento dei sintomi come la perdita di memoria e delle funzioni cognitive e mantenendo il più possibile l'autonomia del paziente.
A seconda dei sintomi sono disponibili diversi farmaci: gli inibitori della colinesterasi (che aumentano i livelli del neurotrasmettitore acetilcolina migliorando così la trasmissione dell'impulso nervoso); gli antiossidanti (che si utilizzano per rallentare il progredire della malattia); i farmaci antidepressivi (per trattare la depressione); i neurolettici (per il trattamento di delirio e psicosi); la carbamazepina e i sedativi (per il controllo dell'aggressività e dell'agitazione) e adozione di particolari misure per la terapia dei disturbi del sonno (ridurre il tempo del riposo pomeridiano, riduzione del tempo trascorso nel letto e esposizione alla luce abbagliante durante le ore del giorno).
Nelle prime fasi della malattia è consigliabile coinvolgere lo stesso paziente in piccole attività, evitando di favorire la comparsa di crisi depressive, che aggraverebbero il quadro generale. Nelle fasi avanzate della malattia, oltre al supporto medico, è utile anche il supporto infermieristico domiciliare e quello psicologico per la famiglia. Infatti, tale sostegno può rendere più lento l'inevitabile declino mentale o rendere meno difficile la vita del paziente e dei suoi familiari.
Ultimi articoli sezione: Salute
Per prendersi cura dei capelli è importante conoscere quali nutrienti favoriscono la crescita, ne sostengono la resistenza e quali abitudini alimentari quotidiane li proteggono dagli agenti esterni.
Nel prediabete i livelli di glucosio nel sangue sono troppo elevati per essere considerati nella norma ma non tanto da essere classificati come diabete.
Asma grave: comprendere i sintomi e le opzioni terapeutiche
L'alimentazione come alleata del benessere: 5 cibi "irritanti" per le vie urinarie da conoscere
Disturbi alimentari e obesità: una relazione sorprendente di cui si parla ancora poco
La dermatologia moderna vive una stagione di straordinarie innovazioni tecnologiche e metodologiche che stanno rivoluzionando l'approccio alla cura della pelle.
L’autunno è ormai arrivato e, con esso, i classici malanni stagionali: per evitare di ammalarsi è dunque necessario adottare alcune buone abitudini e cercare di rafforzare le difese immunitarie.
Con l'arrivo dell'autunno, è comune notare un aumento della caduta dei capelli, un fenomeno che può destare preoccupazione.
Accedi ai servizi gratuiti
Se sei già registrato, clicca qui per accedere ai servizi gratuiti:
- Database Alimenti
- Calcola Ricetta
- Slot Machine
Altrimenti, clicca qui per registrarti gratuitamente.
Novità da Cibo360 TV

CORSA O PALESTRA PER DIMAGRIRE?

BRUCIA 500 kcal in 30 MINUTI? BALLE!

Qualità delle proteine

Grana Padano o Parmigiano-Reggiano?