Embolia polmonare
L'embolia polmonare consiste nella migrazione di una massa solida, liquida o gassosa di varie dimensioni (embolo) da una sede periferica attraverso una vena sistemica o dal cuore destro in un vaso del circolo arterioso polmonare con interruzione improvvisa totale o parziale del flusso di sangue.
È una malattia spesso misconosciuta, ma diagnosticarla e trattarla precocemente è molto importante per la sopravvivenza del paziente.
Patogenesi
L'embolia polmonare, come già detto, consiste nella migrazione di una massa solida, liquida o gassosa in un vaso del circolo arterioso polmonare.
Molto spesso questa embolia è determinata da un trombo ematico, ovvero un coagulo di sangue che si immette nel circolo fino a fermarsi nel circolo polmonare.
A volte però le embolie possono non essere causate da un trombo e perciò vengono definite embolie polmonari non trombotiche.
La tromboembolia polmonare (TEP) è la causa più frequente. L'embolo polmonare è costituito da un coagulo ematico che in oltre il 95% dei casi si stacca da un trombo rosso di una trombosi venosa profonda (TVP) delle vene al di sopra del ginocchio (poplitee, femorali, iliache). In percentuali molto basse l'embolo proviene dal cuore destro o dai distretti venosi della cava superiore.
I fattori di rischio per la TVP (trombosi venosa profonda) e la conseguente TEP (tromboembolia polmonare) si distinguono in acquisiti e genetici.
I fattori di rischio acquisiti sono:
- età > 40 anni;
- sesso femminile;
- fumo;
- obesità;
- fratture o traumi degli arti inferiori, anca, pelvi;
- chirurgia (ortopedica, ginecologica, urologica, generale dell'addome);
- varici venose degli arti inferiori con insufficienza venosa cronica;
- gravidanza, postpartum;
- uso di contraccettivi orali,
- immobilizzazioni prolungate;
- positività per il lupus anticoagulant o anticorpi antifosfolipidi o anticardiolipina,
- neoplasie;
- pregressa trombosi venosa profonda con tromboembolia polmonare (TEP);
- diabete mellito 2;
- malattie mieloproliferative (policitemia vera, trombocitemia essenziale);
- emoglobinuria parossistica notturna;
- malattie del collagene.
Invece i fattori di rischio congeniti per la TVP e la TEP sono sostanzialmente le condizioni di trombofilia, cioè disturbi ereditati della coagulazione che favoriscono la formazione di trombi e la successiva possibile loro migrazione del circolo polmonare. Tra questi ricordiamo: il deficit di antitrombina III, il deficit di proteina C o S, la resistenza alla proteina C attivata, le anomalie della firinogenesi, il deficit del cofattore eparinico II e l'omocisteinemia.
Queste sono le principali cause di TEP come conseguenza di trombosi venose profonde derivanti principalmente dagli arti inferiori.
Ma la TEP può anche essere causata, seppur meno frequentemente, da emboli che si originano nelle sezioni destre del cuore o della vena casa superiore.
Le principali cause di questi emboli sono per esempio il mixoma dell'atrio destro, un infarto del ventricolo destro, cateteri venosi centrali, endocardite batterica della tricuspide e soprattutto la fibrillazione atriale.
Oltre alle embolie trombotiche, come già detto, ci possono essere anche le embolie polmonari di origine non trombotica: le embolie di grasso o di altro materiale solido hanno le stesse conseguenze del coagulo ematico embolico, mentre le embolie gassose determinano sintomi acuti e fugaci che talvolta possono anche essere molto gravi in rapporto alla quantità d'aria presente nel circolo venoso.
Le principali embolie non trombotiche sono:
- Embolia adiposa, si verifica soprattutto in caso di fratture esposte di tibia e femore (a volte anche per trauma di tessuto adiposo o di un fegato steatosico). Dopo 24-72 ore dal trauma, compare improvvisa difficoltà a respirare, irritabilità, tachicardia, confusione mentale fino a volte al delirio e al coma. La mortalità si aggira intorno al 10%.
- Embolia da liquido amniotico, possibile alla fine del primo stadio del parto. Si presenta improvvisamente con grave dispnea, cianosi, ipotensione arteriosa, shock circolatorio, convulsioni tonico-cloniche, coma. La mortalità è altissima (80-90%).
- Embolia gassosa, causata principalmente da cateterismo cardiaco destro, circolazione extracorporea ma soprattutto quando si risale rapidamente da immersioni subacquee. Per avere effetti letali sono necessarie grandi quantità di aria nei vasi sanguigni (circa 5-15 ml/kg).
- Embolia settica, soprattutto nei pazienti affetti da endocardite destra e infezioni persistenti.
- Embolia tumorale, per lo più associata a cancro gastrico, epatico o renale.
Sintomi
I sintomi sono diversi e possono essere presenti con maggiore o minore frequenza.
Il più frequente, presente nel 75% dei casi di TEP, è la dispnea ad insorgenza improvvisa. Il paziente lamenta infatti difficoltà a respirare, senso di oppressione e soffocamento.
Alla dispnea, seguono altri sintomi come il dolore pleurico, l'emottisi (espulsione di sangue tossendo), tachipnea (aumento della frequenza del respiro), rantoli polmonari, tachicardia, segni di trombosi venosa dove possono risultare positivi i segni di Bauer (dolore alla palpazione profonda del polpaccio), Homans (dolore al polpaccio durante la flessione dorsale forzata del piede) e Laurel (dolore al polpaccio dopo un colpo di tosse od uno starnuto).
Ovviamente i sintomi sono più evidenti della forma massiva, cui si possono aggiungere anche altri sintomi, come il dolore precordiale violento ''a colpo di pugnale'', dolore epigastrico, tachicardia, sincope, cianosi, turgore giugulare, arresto cardiaco per dissociazione elettromeccanica.
Un dato importante è che la TEP si può complicare, seppur raramente, con un infarto polmonare, ovvero una morte del tessuto polmonare a monte dell'ostruzione causata dal trombo. I sintomi associati all'infarto polmonare sono principalmente l'emottisi, la febbre e il dolore toracico.
Diagnosi
Per fare diagnosi di TEP, è molto importante il corretto sospetto clinico, in quanto si è visto che esiste una buona corrispondenza tra il sospetto clinico basato sull'anamnesi, sulla presentazione clinica, sulla presenza dei fattori di rischio e sulle indagini strumentali di primo livello e la patologia.
L'embolia polmonare, infatti, è rara al di sotto dei 40 anni ed è più frequente nelle donne rispetto agli uomini con un rapporto di 3:1.
Segni e sintomi non specifici possono ostacolarne tuttavia il riconoscimento precoce. La TEP può precedere le manifestazioni cliniche della TVP degli arti inferiori; non raramente nei cardiopatici si manifesta soltanto con un aggravamento improvviso dello stato di scompenso preesistente.
Pertanto il sospetto clinico di embolia polmonare è un prerequisito per la diagnosi stessa.La diagnosi si pone con indagini strumentali e di laboratorio che devono susseguirsi rapidamente secondo un ordine prioritario per non rischiare decisioni terapeutiche affrettate e potenzialmente dannose.
Le indagini di primo livello sono: radiografia del torace, elettrocardiogramma (ECG) e emogasanalisi (EGA).
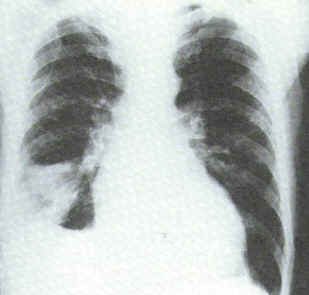
La radiografia del torace è un primo passo verso la diagnosi o comunque il sospetto di EPA. Va comunque ricordato che può risultare in molti casi normale e priva di alterazione e questo non esclude la diagnosi ma ci mette di fronte all'esecuzione di ulteriori esami.
Alcune alterazioni tipiche di una TEP sono le atelettasie, i consolidamenti parenchimali (aree di infarto polmonare), versamento pleurico, sopraelevazione di una metà del diaframma, amputazione di grossi rami arteriosi (solo nelle TEP massive), improvvisa interruzione dell'ombra di un ramo arterioso con iperdiafania della relativa zona polmonare.
L'emogasanalisi (EGA) consiste in un prelievo di sangue arterioso, e in caso di EPAevidenzia un'ipossiemia (pressione parziale dell'ossigeno nel sangue < 80 mmHg) con un'ipocapnia (pressione parziale dell'anidride carbonica nel sangue < 40 mmHg) e tendenza all'alcalosi respiratoria per l'iperventilazione del paziente.
L'elettrocardiogramma (ECG) può essere normale solo nella forma sub massiva. Solitamente le anomalie più frequenti sono: tachicardia sinusale persistente, onde P polmonari, blocco di branca destro di recente insorgenza completo od incompleto, contrazioni premature atriali e/o ventricolari, fibrillazione atriale parossistica di recente insorgenza, ipertrofia con sovraccarico ventricolare destro.
Nonostante questi esami ci possano indirizzare verso la diagnosi di trombo embolia polmonare, ci sono altri esami che possono essere più specifici per questa malattia.
Il D-dimero, un frammento di degradazione della trombina, se > 500 ng/ml è associato a malattia tromboembolica (sensibilità 97%), mentre se normale permette di escludere la TEP.
Visto che spesso la TEP può essere conseguenza di una trombosi venosa profonda (TVP) non curata, utile può essere l'esecuzione di un ecodoppler venoso agli arti inferiori, che può documentare una TVP dell'asse femoro-iliaco.
Altri esami molto importanti sono la scintigrafia polmonare ventilatoria e perfusionale e la TC spirale del torace con mezzo di contrasto (mdc).
La scintigrafia talora può risultare di difficile esecuzione a causa delle condizioni critiche del paziente.
Si effettua marcando l'albumina con un isotopo che emette raggi gamma come il Tecnezio e viene quindi iniettata nel paziente. In caso di TEP avremo delle aree di ipocaptaggio, ovvero poca emissione di raggi gamma a causa della cattiva perfusione di quella zona del polmone dovuta all'embolo che ostruisce il passaggio del sangue e quindi dell'albumina marcata.
Di solito questo esame viene associato alla scintigrafia ventilatoria per aumentare la probabilità di diagnosi ed accertarsi che la ridotta perfusione non sia dovuta a un'alterazione ventilatoria.
Possiamo infatti dire che una scintigrafia di perfusione molto alterata associata ad una scintigrafia ventilatoria normale è fortemente sospetta di TEP.
La TC spirale del torace con m.d.c. permette di identificare embolie anche nelle arterie polmonari di IV ordine. E' una metodica di rapida esecuzione che si va sempre più diffondendo nella diagnostica della TEP. Ha il limite che non riesce ad evidenziare i vasi di piccolissimo calibro e quindi una TC spirale negativa non esclude la diagnosi di TEP.
Il gold standard per la diagnosi è l'angiografia polmonare, esame invasivo che tuttavia viene effettuato solo nel caso in cui tutti gli altri esami strumentali non siano stati dirimenti e ci sia un forte sospetto clinico di TEP.
Si esegue iniettando un mezzo di contrasto all'interno del circolo polmonare che mette così in evidenza il distretto arterioso polmonare con le possibili occlusioni emboliche.
Le indicazioni alla sua esecuzione riguardano: 1) pazienti con scintigrafia polmonare scarsamente diagnostica ma con quadro clinico altamente sospetto, 2) pazienti in cui sia indicato il trattamento trombolitico o l'embolectomia, 3) pazienti in cui sia necessario confermare la diagnosi per un notevole rischio emorragico legato all'impiego del trattamento anticoagulante per via sistemica.
Terapia
La terapia della tromboembolia polmonare si avvale principalmente della terapia anticoagulante. Il farmaco migliore in uso è l'eparina frazionata, somministrata all'inizio con un bolo endovena di 5.000-10.000 U.I. (unità internazionali) e poi somministrate a seguire 1.300 U.I./ora.
Questo dosaggio viene modulato in tal modo per ottenere un INR compreso tra 1,5 e 2,5 volte il range fisiologico, misurato ogni 6 ore. Quindi si aggiusta la dose fino a che l'INR sia stabilmente su valori di 2-3. La durata del trattamento è prevista per 7-10 giorni, periodo necessario al trombo per lisarsi od organizzarsi.
Successivamente si somministrano dicumarolici (warfarin) per via orale. Il trattamento con dicumarolici va continuato per 3-6 mesi per ridurre significativamente il rischio di recidiva tromboembolica.
Per quanto invece riguarda la terapia della TEP massiva, si fa uso di terapia trombolitica, somministrando gli attivatori tissutali del plasminogeno, dell'urochinasi e della streptochinasi. Questa terapia ha due caratteristiche: da una parte si ha una rapida lisi del coagulo e dall'altra si associa però aumentato rischio emorragico rispetto all'uso dell'eparina. Per questo motivo il suo impiego viene riservato ai casi di TEP massiva con instabilità emodinamica (stato di shock).
In alcuni casi si ricorre anche all'introduzione di filtri cavali, a livello della vena cava inferiore in modo da prevenire le embolie ricorrenti soprattutto quando ci sono trombi molto estesi, nel caso di recidiva di embolia polmonare nonostante una terapia anticoagulante ben condotta, oppure quando c'è il rischio di una trombo embolia venosa con controindicazione alla terapia anticoagulante.
L'uso di questi filtri è molto efficace, ma solo per un breve periodo, a lungo termine la loro efficacia si riduce.
A tutti questi accorgimenti terapeutici ovviamente si affiancano gli interventi per ristabilire il corretto pH del sangue nei pazienti in acidosi (si somministrano bicarbonati endovena se pH < 7,10), morfina per alleviare i dolori toracici, la maschera di ossigeno per favorire il respiro e l'ossigenazione del sangue nei pazienti con forte dispnea a cianosi e antibiotici se coesiste infarto polmonare per evitare una sovra infezione batterica sull'area infartuata.
Ultimi articoli sezione: Salute
Per prendersi cura dei capelli è importante conoscere quali nutrienti favoriscono la crescita, ne sostengono la resistenza e quali abitudini alimentari quotidiane li proteggono dagli agenti esterni.
Nel prediabete i livelli di glucosio nel sangue sono troppo elevati per essere considerati nella norma ma non tanto da essere classificati come diabete.
Asma grave: comprendere i sintomi e le opzioni terapeutiche
L'alimentazione come alleata del benessere: 5 cibi "irritanti" per le vie urinarie da conoscere
Disturbi alimentari e obesità: una relazione sorprendente di cui si parla ancora poco
La dermatologia moderna vive una stagione di straordinarie innovazioni tecnologiche e metodologiche che stanno rivoluzionando l'approccio alla cura della pelle.
L’autunno è ormai arrivato e, con esso, i classici malanni stagionali: per evitare di ammalarsi è dunque necessario adottare alcune buone abitudini e cercare di rafforzare le difese immunitarie.
Con l'arrivo dell'autunno, è comune notare un aumento della caduta dei capelli, un fenomeno che può destare preoccupazione.
Accedi ai servizi gratuiti
Se sei già registrato, clicca qui per accedere ai servizi gratuiti:
- Database Alimenti
- Calcola Ricetta
- Slot Machine
Altrimenti, clicca qui per registrarti gratuitamente.
Novità da Cibo360 TV

CORSA O PALESTRA PER DIMAGRIRE?

BRUCIA 500 kcal in 30 MINUTI? BALLE!

Qualità delle proteine

Grana Padano o Parmigiano-Reggiano?